
L’alimentation joue un rôle important dans le SII. En effet, les patients souffrant de SII remarquent souvent un lien temporel et/ou une exacerbation des symptômes en rapport avec les repas ou avec un type particulier d’aliments :
Pour 73%
des patients :
Pour 93%
des patients :
Pour 87%
des patients :
Le rôle des aliments dans le SII
Un aliment unique est rarement incriminé comme facteur déclenchant des douleurs, et l’existence d’une allergie alimentaire authentique semble peu fréquente.

Des intolérances à certains aliments ont cependant été décrites. Une authentique hypersensibilité, confirmée par des tests d’allergie, a été retrouvée chez 20 % des patients avec SII.
Avis & Recos du Comité Scientifique
L’augmentation de l’ingestion de fibres peut améliorer les symptômes de certains patients constipés, mais aussi aggraver les symptômes de ballonnements/douleurs chez d’autres.
La suppression du lactose peut être bénéfique.
Les repas riches en lipides (c’est-à-dire en graisses) sont souvent incriminés par les patients, mais il n’existe pas d’étude contrôlée prouvant le bénéfice de la réduction des graisses.
Une véritable intolérance au gluten est rarement présente.
Une intolérance à d’autres hydrates de carbone, regroupés sous l’acronyme FODMAPs (Fermentable Oligo-, Di-, Mono-saccharides And Polyols), peut être présente.
Les fibres
La consommation de fruits, légumes et céréales est importante dans l’alimentation car elle apporte des vitamines et des minéraux.
Les fibres ne sont efficaces que dans les formes de SII avec constipation. Si l’on veut augmenter l’apport en fibres alimentaires (supplémentation de 20 à 40 g par jour), et cette augmentation doit être progressive sur une dizaine de jours.
Les fibres solubles (psyllium, avoine, son, orge, ispaghula, gomme guar, etc.) entraîneraient une amélioration symptomatique, à l’inverse des fibres insolubles (son de blé, céréales complètes, etc.) qui aggraveraient les ballonnements.
Le lactose
Le lactose est un sucre contenu essentiellement dans le lait, les yaourts, les desserts lactés et les glaces (mais presque plus dans les fromages affinés). Pour être absorbé, il nécessite l’action d’une enzyme appelée lactase.
Certains patients peuvent présenter un déficit en lactase, qui peut être responsable de symptômes digestifs proches de ceux du SII.
En cas d’intolérance, si les quantités de lactose ingérées (lait, yaourt, glace) dépassent les capacités d’absorption du système digestif, il peut y avoir une fermentation par les bactéries coliques, entraînant des ballonnements, des gaz, un inconfort et/ou une diarrhée.
Les lipides
Les lipides sont des corps gras présents dans l’alimentation et l’organisme.
Les repas riches en lipides peuvent augmenter les symptômes chez certains patients avec SII, et notamment avec diarrhée.
Les lipides peuvent provoquer une rétention de gaz à l’origine de douleurs et de ballonnements, sans différence selon le type de SII (Constipation ou Diarrhée).
Le gluten
Le gluten est un terme désignant des protéines présentes dans certaines céréales : blé, seigle, avoine, orge, kamut, épeautre.
Il ne faut pas confondre SII et maladie cœliaque, même si ces 2 maladies peuvent présenter des symptômes communs. En effet, la maladie cœliaque est une intolérance au gluten, touchant 1% de la population. Cette pathologie repose sur un diagnostic basé sur la recherche d’anticorps spécifiques et de biopsies duodénales effectuées lors d’une fibroscopie oeso-gastroduodénale.
Les aliments ultra-transformés
Ces aliments ont subi divers procédés industriels de transformation. Ils contiennent des ingrédients eux-mêmes transformés (amidon modifié, huile hydrogénée, sirop de glucose ou dextrose, etc.) ainsi que des additifs de toutes sortes (certains d’origine naturelle, beaucoup issus de la chimie).
La consommation accrue de ces aliments est associée à un risque plus élevé de 25 % d’avoir un SII.
En savoir plus sur les aliments à privilégier et à éviter pour un microbiote en bonne santé :
Consulter l’article « L’incroyable pouvoir du microbiote », rédigé par Gabriela Mourad Vicenssuto, ingénieure nutritionniste, et Dr Julien Scanzi, gastroentérologue, CHU Clermont-Ferrand et CH Thiers (63) et publié sur Yuka.
Les régimes alimentaires
Avis & Recos du Comité Scientifique
Nous éveillons votre attention aux risques de s’imposer des restrictions alimentaires sans conseils professionnels :
- carences pouvant entraîner des troubles de santé
- Troubles du Comportement Alimentaire (TCA)
- frustration due aux restrictions
Ainsi, avant de commencer un régime, une enquête diététique est nécessaire. En effet, les symptômes digestifs peuvent être favorisés par un déséquilibre alimentaire et/ou conduire à des régimes d’évictions inutiles. En outre, il est très compliqué de suivre, seul, un nouveau protocole alimentaire sans aucune aide.
C’est pourquoi nous vous conseillons de prendre contact avec un professionnel de santé (médecin, nutritionniste / diététicien).
Les régimes d’exclusion alimentaire

Ce régime consiste à exclure un ou des aliments, de façon temporaire voire permanente, de ses repas quotidiens. Ces aliments exclus sont souvent déterminés par le patient lui-même ou par un médecin (qui peut prescrire des tests sanguins).
Bien que certains aliments puissent majorer des symptômes chez certains patients (comme par exemple l’ingestion de choux ou de haricots blancs chez les patients souffrant de ballonnements), toute exclusion d’aliments peut entrainer des carences en nutriments, vitamines et minéraux.
Il est donc important de conserver une alimentation la plus variée et la plus équilibrée possible, et ainsi de compenser les aliments exclus pour éviter toute carence.
Les régimes sans résidus

Ce régime consiste à limiter les aliments qui augmentent le volume des selles et accélèrent le transit intestinal. Concrètement, il s’agit de consommer des féculents (pâtes, riz, pommes de terre), viandes et poissons maigres, sans aucune matière grasse.
Ce type de régime est utile dans le cadre de certains examens (coloscopie par exemple).
Le régime d’exclusion alimentaire est à limiter à cause des risques importants de carences.
Le régime sans gluten

Ce régime est prescrit uniquement aux personnes souffrant de maladie cœliaque formellement diagnostiquée. Suivre un régime sans gluten pour les souffrants du SII est déconseillé.
En effet, 3 pathologies peuvent être liées au gluten :
- l’allergie au gluten, très rare, entraîne une réaction respiratoire et digestive
- l’intolérance au gluten (aussi appelée maladie cœliaque) est une maladie auto-immune, diagnostiquée via les dosages d’anticorps anti-transglutaminases notamment, confirmée par des biopsies de l’intestin grêle lors d’une gastroscopie
- l’hypersensibilité au gluten ou Sensibilité au Gluten Non Cœliaque (SGNC). Ces patients ne souffrent ni d’allergie, ni d’intolérance, mais leurs symptômes peuvent être améliorés avec la suppression partielle du gluten.
Ainsi, les principales différences entre les personnes intolérantes au gluten et celles hypersensibles au gluten résident dans :
- le diagnostic : absence d’anticorps anti-transglutaminases notamment et d’atrophie villositaire pour les personnes hypersensibles au gluten, dont peuvent souffrir certains malades du SII
- le régime alimentaire à suivre : lorsqu’une personne souffre d’une maladie cœliaque, elle doit suivre un régime sans gluten très strict afin d’éviter des risques de complications à long terme. Dans le cas des patients hypersensibles au gluten, la réintroduction d’aliments avec gluten peut être envisagée et cette sensibilité varie dans le temps.
Suivre un régime sans gluten consiste ainsi à supprimer, strictement et à vie, le blé, le seigle et l’orge, présents notamment dans les produits ultra-transformés. Ce régime est indiqué uniquement pour les souffrants de maladie cœliaque.
De ce fait, le régime sans gluten n’est pas recommandé pour les patients du SII. En effet, la coexistence réelle des deux maladies est rare et ne justifie pas un régime sans gluten en l’absence de maladie cœliaque avérée.
Le régime pauvre en FODMAPs

Contrairement aux idées reçues, ce régime ne consiste pas à exclure les aliments riches en FODMAPs, mais de déterminer ceux ayant un effet négatif sur les intestins, et ceux étant tolérés par l’organisme.
Les FODMAPs, c’est quoi ?
Le terme FODMAPs est l’acronyme de « Fermentable Oligo-, Di-, and Monosaccharides, And Polyols ».
Les FODMAPs sont des aliments fermentescibles peu absorbés par l’intestin grêle, ce qui signifie qu’ils vont fermenter dans les intestins et vont créer des ballonnements, des douleurs ou des troubles du transit.
Ce régime est-il efficace ?
Le régime pauvre en FODMAPs a été développé par l’université Monash de Melbourne.
Depuis, l’efficacité de ce régime alimentaire a été étudiée pour les personnes présentant des troubles intestinaux.
Le régime pauvre en FODMAPs est dorénavant admis et recommandé auprès des souffrants du SII.
En quoi consiste ce régime ?
Les étapes de ce régime sont multiples et peuvent être complexes. C’est pourquoi nous vous conseillons de le suivre avec l’aide d’un(e) professionnel(le) de santé.
Etape 1 :
Phase d’exclusion
2 à 6 semaines
Ne consommer que des aliments pauvres en FODMAPs.
Etape 2 :
Phase de réintroduction
8 à 12 semaines
Réintroduire un aliment riche en FODMAPs pendant une période de 3 jours afin d’identifier son effet sur les intestins.
Puis, réintroduire un autre aliment riche en FODMAPs pendant 3 jours, et ainsi de suite.
Etape 3 :
Phase de personnalisation
Au final, vous aurez identifié les aliments que vous supportez et ceux que vous ne supportez pas.
ll s’agit de trouver un équilibre entre :
– les aliments riches en FODMAPs tolérés
– les aliments riches en FODMAPs à éviter
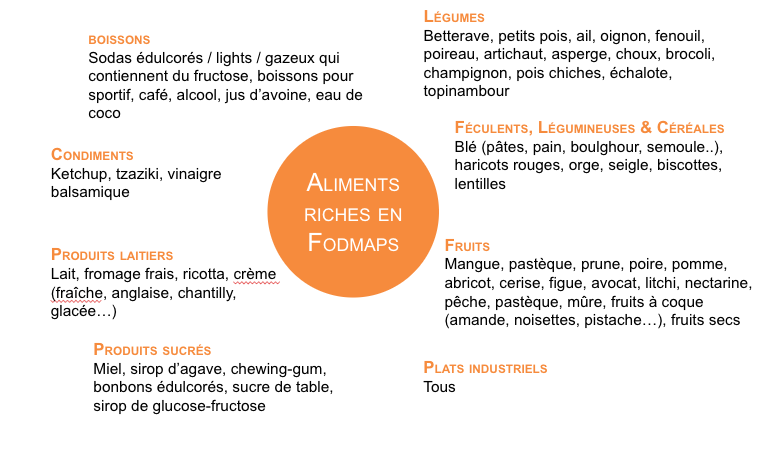
Quels aliments peuvent être privilégiés lors de la 1e phase de ce régime ?

Quels aliments sont à limiter/éviter lors de la 1e phase de ce régime ?
Quel outil pouvez-vous utiliser pour identifier les aliments pauvres / riches en FODMAPs ?
Fodmapedia est un site d’informations et une application qui permettent d’identifier facilement les aliments pauvres / riches en FODMAPs et de bénéficier de conseils pratiques pour pouvoir les consommer. Cet outil peut être utile au quotidien pour les souffrants et les professionnels.
Où trouver de l’aide ?

Découvrez les 6 principaux conseils pour adopter une alimentation adaptée au SII
Lire l’article « Syndrome de l’intestin irritable : l’alimentation, alliée ou ennemie ? » comprenant un éditorial du Dr Pauline Jouët, un avis d’expert de la diététicienne-nutritionniste Johana Le Lorrec, et une infographie sur les facteurs multiples du SII
Infos & Conseils
L’APSSII peut mettre en relation ses adhérents avec des praticiens en diététique/nutrition, formés au régime pauvre en FODMAPs (Fermentable Oligo-, Di-, and Monosaccharides, And Polyols) et sensibilisés au SII.
Consulter un professionnel permet de vous aider à élaborer un protocole alimentaire personnalisé, tout en veillant à respecter un équilibre nutritionnel.
Pour recevoir ces contacts :
L’APSSII ne perçoit aucune commission pour toute mise en relation.
Sources :
- Green PH, Cellier C. Celiac disease. New England Journal of Medicine. 2007. DOI : https://10.1056/NEJMra071600
- Sabaté JM. Intestin irritable : Equilibrez votre microbiote et faites la paix avec votre côlon.
- Université de Monash, Melbourne, Australie, https://www.monashfodmap.com/about-fodmap-and-ibs/
- Sabaté JM. Les liens entre l’alimentation et le Syndrome de l’Intestin Irritable. Association des Patients Souffrant du Syndrome de l’Intestin Irritable. 2017.
- NICE (National Institute for Health and Care Excellence), organisme du Ministère de la Santé du Royaume-Uni. Irritable bowel syndrome in adults: diagnosis and management. 2017. https://pubmed.ncbi.nlm.nih.gov/32073807/
- Aprifel, Agence pour la recherche et l’information en fruits et légumes

